Redaktor "Głosu Fizjoterapeuty"

 +3
+3 Nierehabilitowanie pacjenta to proszenie się o problemy
Nierehabilitowanie pacjenta to proszenie się o problemy
Nierehabilitowanie pacjenta to proszenie się o problemy
Nierehabilitowanie pacjenta to proszenie się o problemy
Nierehabilitowanie pacjenta to proszenie się o problemy
Nierehabilitowanie pacjenta to proszenie się o problemy
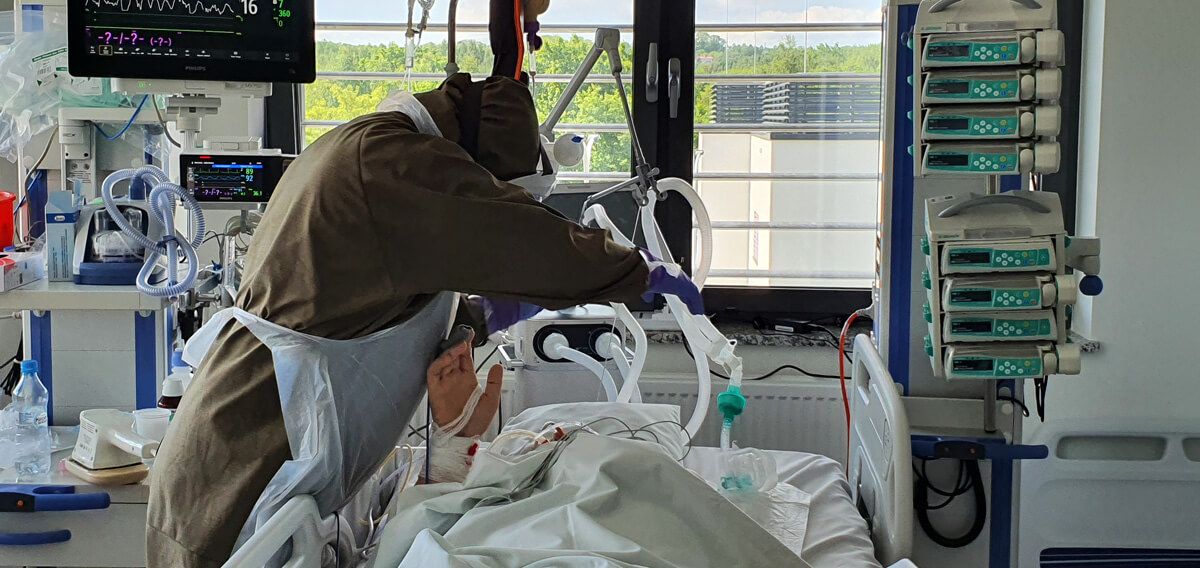
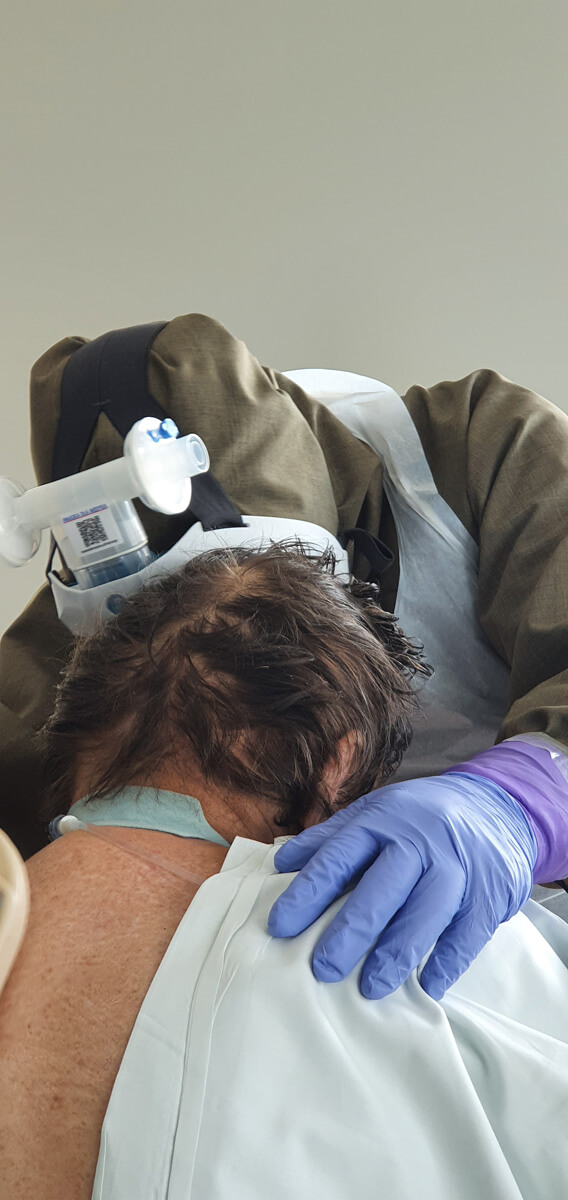
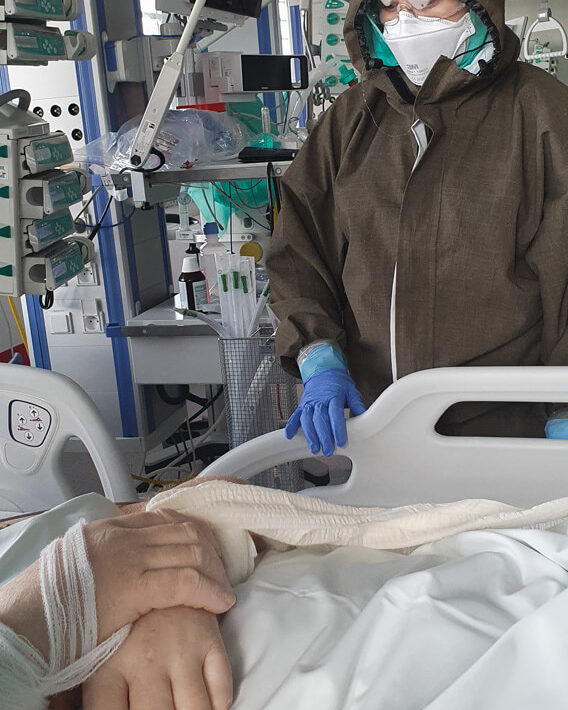
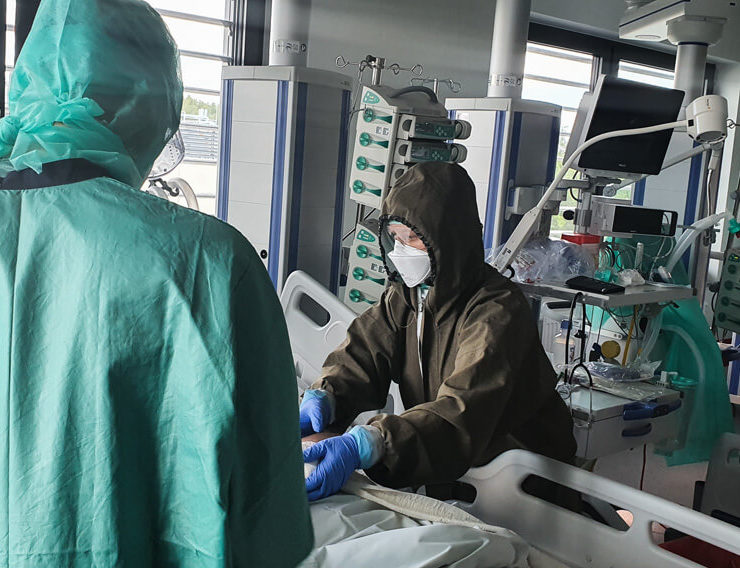
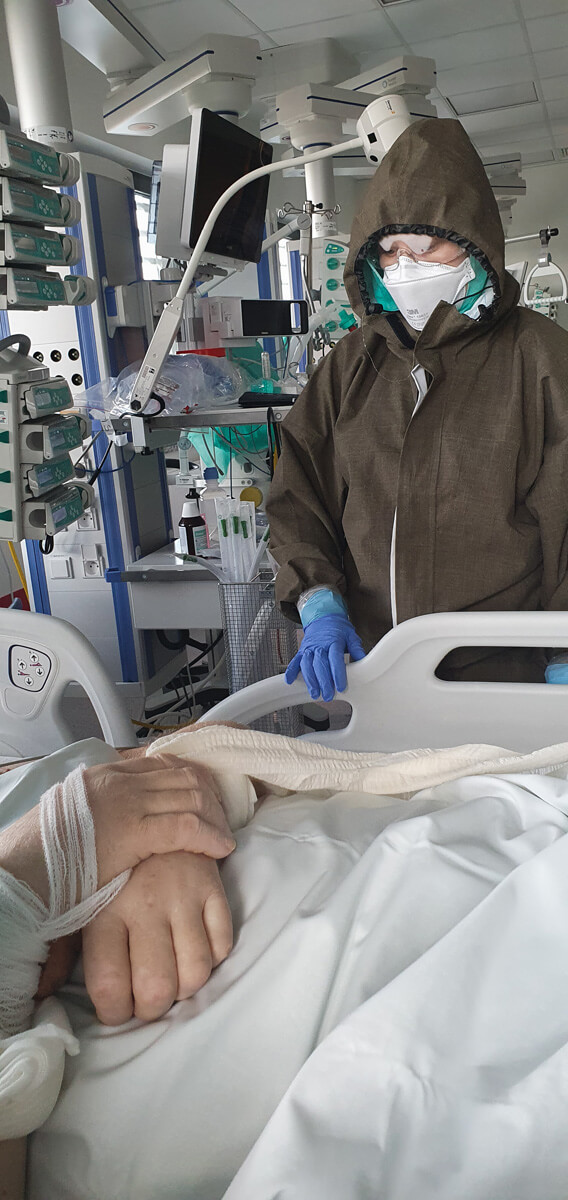
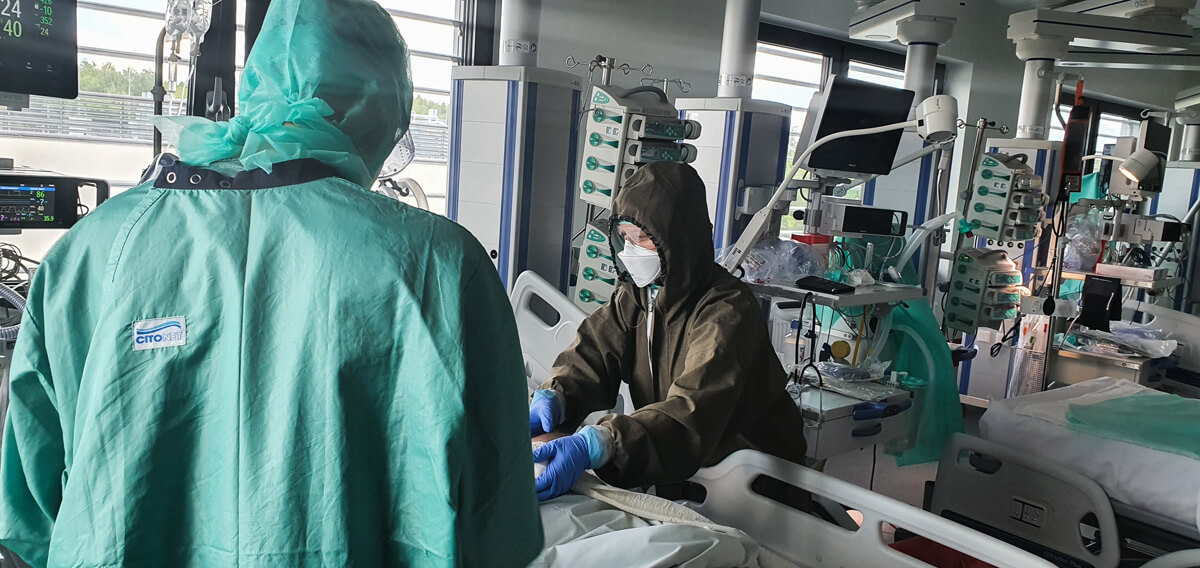
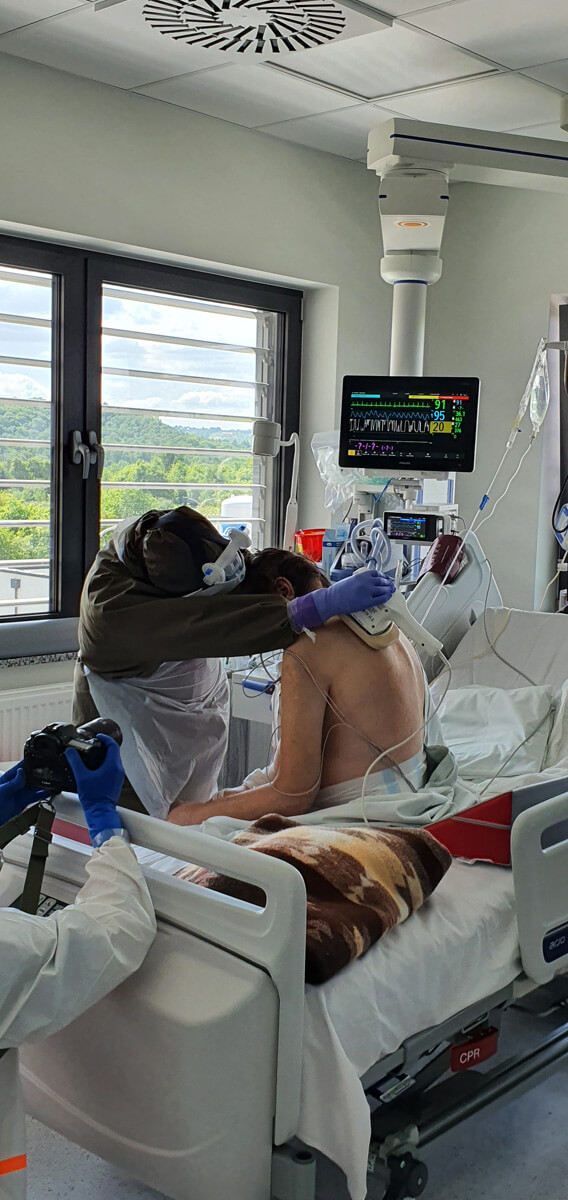
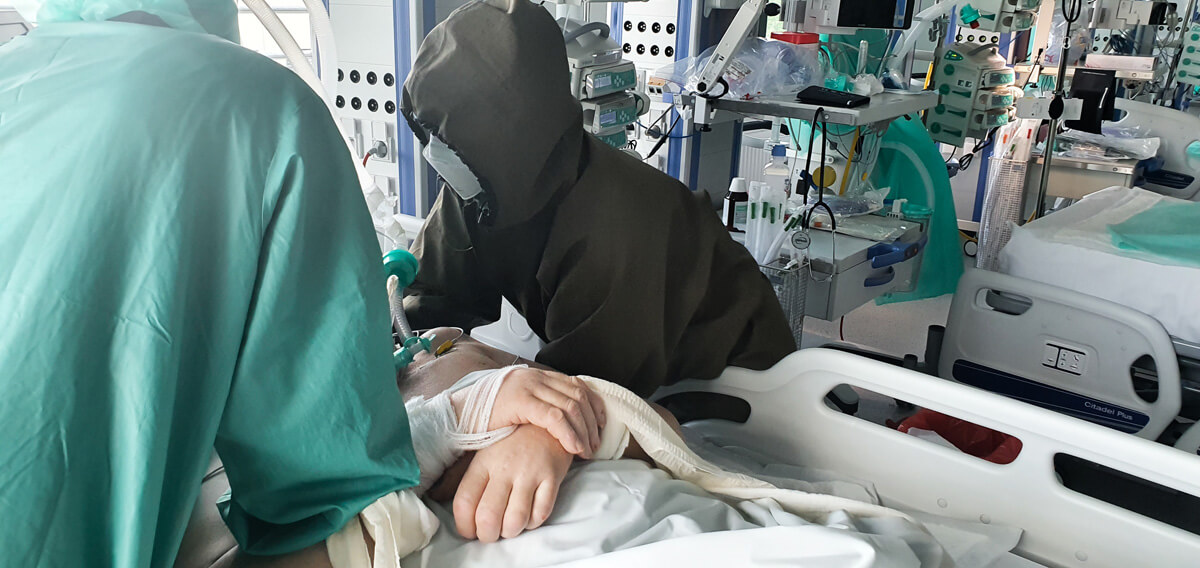
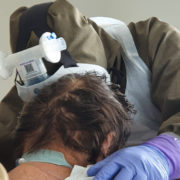
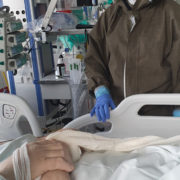
Fizjoterapia u pacjenta z COVID-19 musi być wdrażana od samego początku. Bez tego może i wyzdrowieje, ale niekoniecznie powróci do sprawności – o współpracy z fizjoterapeutami opowiada internista i anestezjolog dr n.med. Konstanty Szułdrzyński, kierownik Centrum Terapii Pozaustrojowych jednoimiennego Szpitala Uniwersyteckiego w Krakowie.

dr n.med. Konstanty Szułdrzyński – Internista i anestezjolog, kierownik Centrum Terapii Pozaustrojowych jednoimiennego Szpitala Uniwersyteckiego w Krakowie.
Agnieszka Gierczak-Cywińska: Dlaczego na Pańskim oddziale obecność fizjoterapeutów jest niezbędna?
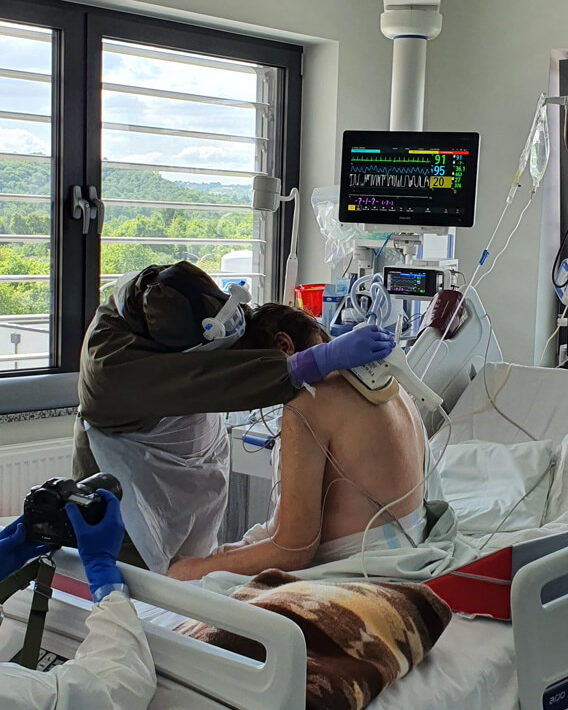
Konstanty Szułdrzyński: Nasz oddział powstał pół roku temu z połączenia kilku innych znajdujących się w różnych lokalizacjach. Fizjoterapeuci są tu od początku na pięciu–sześciu etatach. Bardzo sobie cenię tę współpracę. Dla mnie szczególnie istotne są dwa aspekty. Po pierwsze pacjenci nie leżą u nas dłużej niż to konieczne, gdyż są od razu przywracani do sprawności i dzięki temu mogą szybciej opuścić oddział. Po drugie często wydaje się, że pacjent, który tylko leży, jest w niezłym stanie, ale tak naprawdę weryfikacja następuje dopiero przy próbie wysiłkowej, gdy musi wykonać jakieś ćwiczenia. Doświadczenie fizjoterapeutów jest tu niezwykle wartościowe. Zdarza się, że lekarze oceniają, że stan pacjenta jest niezmienny, ale wtedy fizjoterapeuta mówi nam, że jest poprawa, bo wczoraj chory nie był w stanie czegoś wykonać, a dziś już tak albo może znieść większy wysiłek, siedzieć. Myślę, że ćwiczenia też bardzo korzystnie wpływają na stan emocjonalny pacjentów. Dzięki nim sami zauważają, że ich leczenie idzie w dobrym kierunku.
Zauważają u siebie drobne postępy?
Właśnie o to chodzi. Pacjent nie jest w stanie zinterpretować tego, co pokazują monitory, ale widzi, że więcej może zrobić. A to go bardzo podbudowuje psychicznie. Daje napęd do walki o własne zdrowie.
W porównaniu z lekarzem fizjoterapeuta spędza z pacjentem dużo czasu, co w obecnej sytuacji, gdy nie ma możliwości odwiedzin bliskich, musi być dla chorego sporym wsparciem.
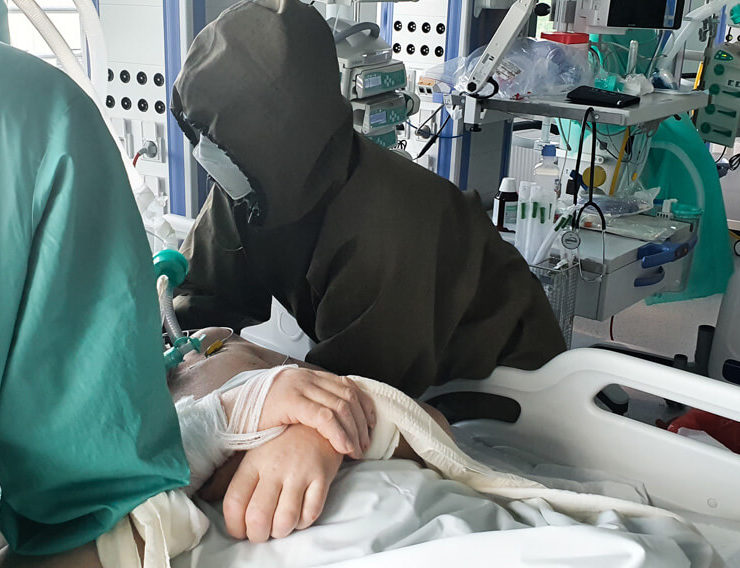
Wiadomo, że z pacjentem najdłużej jest pielęgniarka, a potem właśnie fizjoterapeuta. My, lekarze, jesteśmy obecni podczas wizyty, a jeśli potem się nic nie dzieje, to nie potrzeby, abyśmy przychodzili. A ten kontakt człowieka z żywym człowiekiem jest bardzo istotny. Szczególnie teraz. Nawet jeśli nie ma warunków do swobodnej rozmowy, bo pacjent jest zaintubowany, to jednak nawiązują ze sobą kontakt.
Kiedy wdrażacie fizjoterapię u pacjentów covidowych?
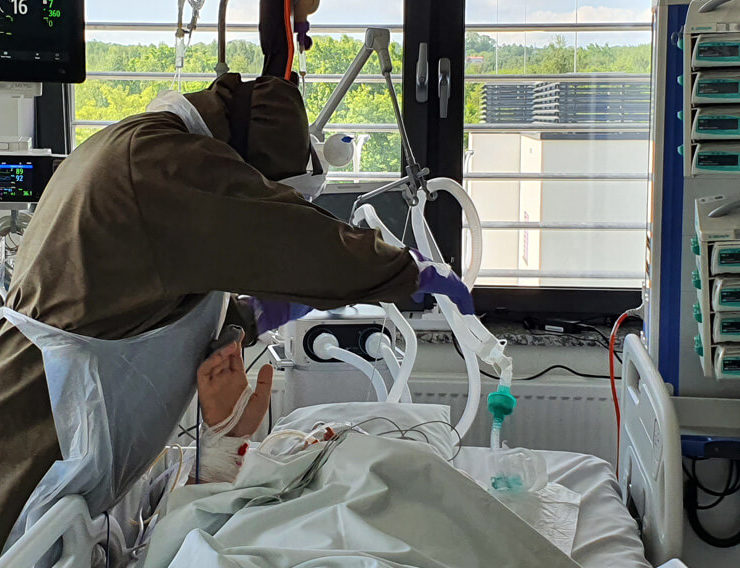
Od samego początku. Jest to możliwe nawet w głębokiej anagosedacji albo podczas zwiotczenia. Takie ruszanie pacjentem w tym stanie zapewnia mu profilaktykę przeciwzakrzepową, umożliwia drenaż limfatycznt, pozwala zachować ruchomość w stawach i zapobiega przykurczom oraz ma wiele innych korzyści. Oczywiście nie dotyczy to pacjentów niestabilnych, ale jeśli tylko nie ma jasnych przeciwwskazań – pacjenci są od początku rehabilitowani.
Tych pięciu–sześciu fizjoterapeutów to u Was wystarczająca liczba?
Na pewno nie. W USA na intensywnej terapii fizjoterapeutów jest tylu co pielęgniarek. Sesje z silniejszymi pacjentami mogą tam trwać bardzo długo, a z tymi, którzy są słabsi, trwają krótko, ale są powtarzane kilka razy dziennie. Wiadomo, że postęp jest wtedy o wiele szybszy, ale co zrobić? Cieszymy się z tego, co mamy.
Jak długo pacjenci ze stwierdzonym koronawirusem przebywają w Waszym szpitalu?
Bez powikłań pacjent najczęściej pierwszy tydzień spędza na zwykłym oddziale, potem niektórym chorym gwałtownie się pogarsza, więc pacjent może wylądować na kolejny tydzień u nas, a potem wraca na zwykły oddział i tam zostaje tydzień czy dwa. Ale jak się powikła, to może u nas leżeć i leżeć.
Jak to możliwe, że pacjent jest już od tygodnia pod opieką szpitala i nagle następuje takie pogorszenie, że trzeba go przenieść na intensywną terapię?
Nie wiemy, ta choroba ma taki nieoczekiwany przebieg.
Ilu pacjentów covidowych było u Was jednocześnie najwięcej, a ilu jest teraz?
Najwięcej było 20, może 22. Teraz (29 maja – przyp. red.) jest siedmiu.
Czyli pandemia zaczyna się wygaszać?
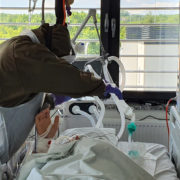
Tak mi się na ten moment wydaje. Zaczynamy jednak dostawać pacjentów ze Śląska, niektórych w bardzo ciężkim stanie. Gdy u nich zaczyna brakować miejsca, pacjenci są do nas przewożeni, z Katowic mają bardzo blisko. Drugim powodem jest to, że my robimy ECMO (ang. extracorporeal membrane oxygenation – ciągłe pozaustrojowe natlenianie krwi), a takich możliwości nie ma żaden tamtejszy szpital covidowy.
Wielu pacjentom wymaga wprowadzenia ECMO?
Nie, powiedziałbym, że wręcz zaskakująco mało. Pacjent dobrze prowadzony na respiratorze, jak mu się nie przeszkadza, dość szybko się poprawia. Chyba że jest w naprawdę podeszłym wieku i cierpi na wiele chorób współistniejących. Nam na intensywnej terapii nie zdarzyło się, aby ktoś umarł z przyczyn oddechowych. Zawsze były to inne powody, jak niewydolność krążenia. Oddechowo się zawsze poprawiali.
W przypadku COVID-19 fizjoterapia jest niezbędna?
Fizjoterapia przywraca sprawność i skraca czas pobytu na intensywnej terapii. Jeśli pacjent będzie dłużej leżał na OIT, a potem wyjdzie niesprawny na zwykły oddział, to będzie na nim długo leżał. A im dłużej tam będzie, tym bardziej prawdopodobne, że dojdzie do powikłań. To mogą być kolejne infekcje, zatorowość płucna, zakrzepica i tysiące innych nieoczekiwanych zdarzeń. Nierehabilitowanie pacjenta to proszenie się o problemy.
Pacjent jest rehabilitowany podczas pobytu na OIT, potem na zwykłym oddziale. A co dalej?
Szczególnie w przypadku pacjentów w podeszłym wieku, w wyjściowo gorszym stanie czy takich, którzy musieli długo przebywać na oddziale, konieczne powinno być skierowanie ich do jakiegoś ośrodka rehabilitacyjnego, gdzie trafiliby np. na oddział dzienny, na którym porządnie by się nimi zajęto. Ale z tym jest w kraju dramat i bez COVID-19. W Krakowie w ogóle nie ma takiego ogólnodostępnego miejsca. W przeszłości to niektórych pacjentów wysyłaliśmy do Limanowej czy nawet do Otwocka. Z Krakowa! W Polsce system opie- ki opiera się na eliminacji głównego rozpoznania. Jeśli ktoś miał zapalenie płuc, a już go nie ma – to jest zdrowy. A to że on leży w łóżku, nie nadaje się do pracy, nie jest samodzielny w zakresie podstawowych czynności życiowych, to nikogo nie interesuje.
Myśli pan, że to kwestia niewiedzy, braku wyczucia, braku pieniędzy?
Wszystkiego na raz. Zaczyna się od podejścia do jakości w medycynie. Proszę zauważyć, że w Polsce jedynym parametrem, który w ogóle nie jest oceniany w systemie zdrowia, jest jakość leczenia. Stan w jakim pacjent wychodzi ze szpitala nie ma żadnego znaczenia dla finansowania placówki. Gdyby jego wynagrodzenie zależało od stanu, w jakim pacjent go opuszcza, a nie czy w ogóle wyszedł, to by się opłacało, aby był w dobrej kondycji. Kolejnym problemem jest to nieszczęśliwe polskie rozwiązanie, gdzie chociażby w zakresie świadczeń rentowych NFZ i ZUS są odrębnymi podmiotami. Gdyby za chorobowe płacił NFZ, to byłby on zainteresowany jak najszybszym przywróceniem pacjenta do pełnej sprawności, bo nie musiałby wtedy płacić, a do tego jeszcze ozdrowieniec wróciłby do pracy i łożył na składki.
Fizjoterapeuci alarmują, że wciąż są niedoceniani przez lekarzy, dyrektorów szpitali…
To wracamy do tematu jakości. Gdyby to ona była nadrzędna, każdemu dyrektorowi zaczęłoby bardzo zależeć na zatrudnianiu wielu fizjoterapeutów, bo dzięki ich pracy pacjenci o wiele szybciej wracają do sprawności. Nie zrobi tego za nich ani lekarz, ani pielęgniarka, ani dietetyk – tylko fizjoterapeuta może usprawnić chorego. Ale skoro NFZ i za pacjenta, który wyjdzie o własnych siłach, i za takiego, którego wyniosą na noszach, płaci tyle samo, to po co szpital ma wydawać na zastęp fizjoterapeutów? Fizjoterapia jest w Polsce jak stomatologia – jedna i druga dziedzina jest niemalże całkowicie sprywatyzowana. Kogo stać, ten płaci, żeby być sprawnym. A większości jednak nie stać. Szczególnie tych, którzy najbardziej tej pomocy potrzebują. W efekcie mamy społeczeństwo z tak niskim odsetkiem pracujących, bo ludzie są albo za starzy, albo na wcześniejszych emeryturach, albo na rentach.
A jak się trzymacie psychicznie po tych prawie trzech miesiącach bardzo intensywnej pracy?
Jest całkiem nieźle, ale to pewnie dlatego, że my mieliśmy stosunkowo niewielu pacjentów w ogromnym szpitalu, a nasz oddział jest bardzo nowoczesny, dobrze wyposażony. Oczywiście jestem już zmęczony tym, że od tych trzech miesięcy nie miałem pod rząd chociaż dwóch dni wolnego, tylko cały czas pracuję w systemie 12 godzin pracy, 24 godziny przerwy i znów 12 godzin pracy itd. Na dłuższą metę to męczące. Pacjentów covidowych jest mniej, niż było, ale oni wciąż są. Niektórzy poprawiają się bardzo wolno i leżą u nas już bardzo długo. A jak trafi się ktoś w naprawdę ciężkim stanie, jak ten, którego mamy teraz na ECMO, to może nam załatwić miesiąc bezsennych nocy.
Daj znać, co sądzisz o tym artykule :)
Redaktor "Głosu Fizjoterapeuty"